
【産業医監修】産業保健活動をチームで進めるための事例を徹底解説
過重労働対策や働き方改革、メンタルヘルス対策への関心の高まりなどによって、産業保健機能の強化がはかられています。一方、産業保健活動で取り組む課題が増えたことで、人事労務担当者や産業保健スタッフにかかる負担が増大しています。
産業保健活動では、これまで以上に効果的・効率的に進めることが期待されています。効果的・効率的に産業保健活動を進めるためには、人事労務担当者や産業医、産業保健に関わる専門職、外部の専門機関などの関係者が、お互いの専門性や活動状況を理解し、チームとして取り組むことが重要です。
そこで、今回は産業保健活動をチームで進める実践的事例集として厚生労働省が紹介している「産業保健チームによる課題解決事例(※1)」について、産業医やコンサルタントが対談形式で解説します。
➤お役立ち資料のダウンロード「産業保健活動をチームで進めるための実践的事例集 」
目次[非表示]
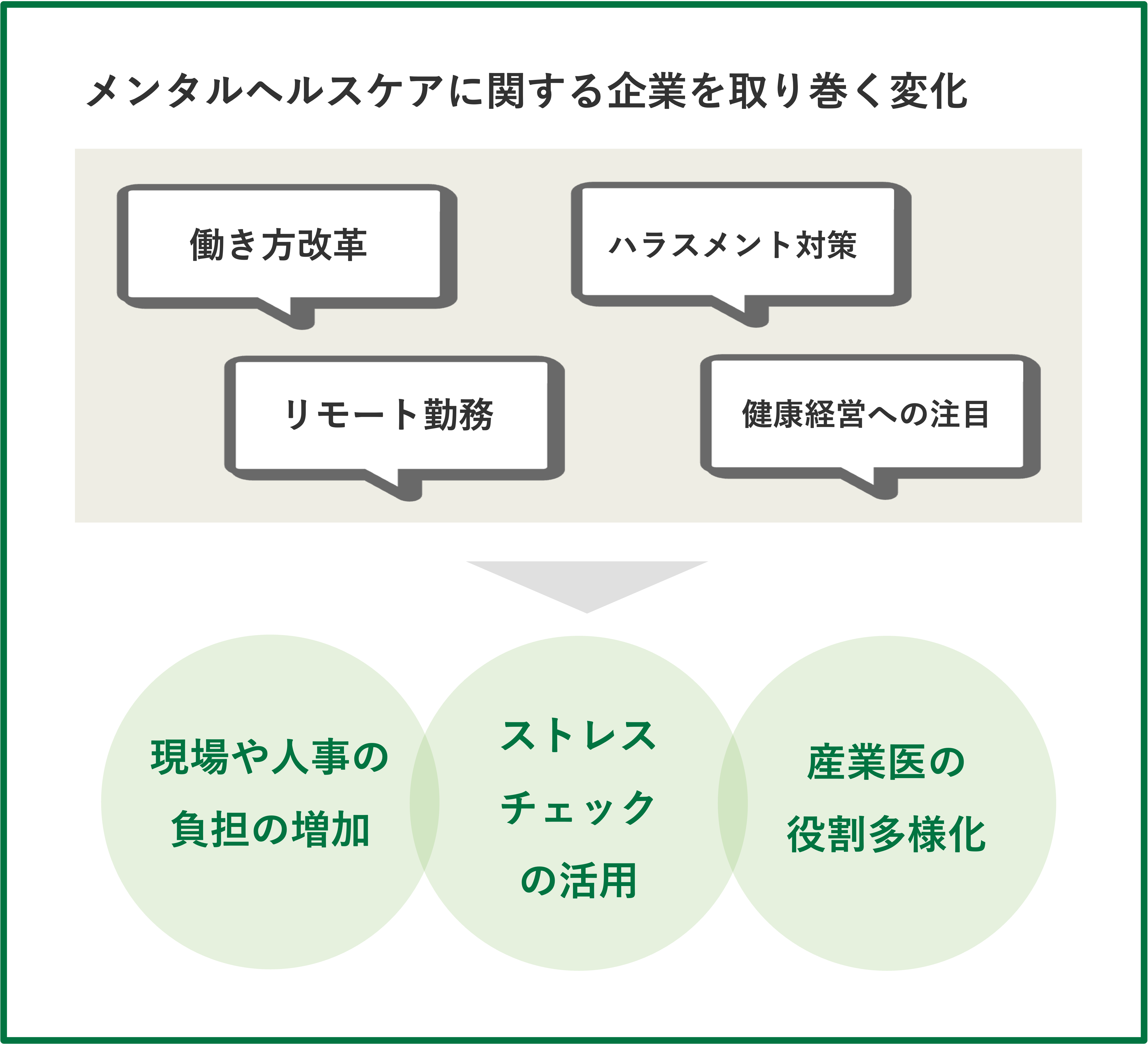
人事や現場の役割や対応が多様化している
ーー本日は産業保健チームの課題解決事例の中から3つの事例について、皆さまとディスカッションをしていきます。
事例の解説に入る前に、まずは「企業を取り巻く環境の変化」についてお話を伺います。
産業保健機能の強化が重要になってくる背景として、過重労働や働き方改革、メンタルヘルス対策への関心の高まりなどがあると思います。皆さまが企業の方と普段お話をされる中で、現場の負担が増えているなど、環境の変化を感じることはありますか?
後藤:私は実際に相談をうける部門なので、産業保健スタッフの方々の生の声を伺っています。
コロナ以降、遠隔でのマネジメントについての相談が増えたと感じます。全国・世界各国に拠点のある企業においては、コロナ以前から遠隔でのマネジメントに関する相談がありましたが、コロナ以降はそれ以外の企業からの相談も増えてきています。
また、働き方の選択肢が増えたことによって、若手社員の就労定着に課題を抱えるケースもあります。コロナ禍の影響もあり、遠隔でのOJTなど、業務の習熟を図っていく部分が、これまでと同じようにはいかず、若手のモチベーション維持が難しくなったり、心身の状態が悪くなってしまったりして、早期離職してしまうことがあります。
ハラスメントについては、労働施策総合推進法(いわゆるパワハラ防止法)が改正されたことで、企業からはハラスメント被害者の支援と加害者の対応に関する問合せが増えています。
また、従業員側からの「これはハラスメントではないか」という相談や、管理職側からの「どこまでがハラスメントなのか、腫れものに触るような対応になってしまう」といった相談も増えたと感じます。ハラスメントというキーワードが、世の中に広まっていくことで、これまで取り上げられなかった議論や対策がなされるようになった側面もあれば、まだ正しく理解されていないために生じている側面もあると考えます。
ーー山越先生はどのように感じられますか?
山越:産業医として、十数人規模から何千人規模の企業を見ている中で、働き方改革やハラスメントの問題、リモート勤務など、コロナ以降は人事のやるべきことが加速度的に増え、多様化したという感覚があります。
ストレス耐性が弱い方が増えたという印象もあります。もしかしたら、メンタル面に関する、諸々のことが言えなかった何十年前の雰囲気から、言いやすい社会になってきたという要因もあるかと思います。
従業員が少ない規模の会社だと、人事部を独立して作れなかったり、EAP等の社外リソースを活用できない状況もあります。人事部を独立して作るためには、それ相当のお金と人、そして経営層の理解が必要になります。総務や現場の上司が片手間で人事の仕事をしないといけない中、現場をうまく回すために産業医としてアドバイスする範囲が増えたと感じています。
先生によっていろいろな考え方があると思いますが、産業医の役割として、衛生委員会への出席など法令遵守業務があり、それ以外にメンタルヘルス対応もあります。特にハラスメントを伴うメンタルヘルス不調に対応する場合、窓口の担当者はじめ、関係者の方々には様々な背景を踏まえてアドバイスをしないといけないと考えています。今後も多様化が進んでいく中で、大変な時代になっていくなと感じます。
玉井:お二人のお話にプラスアルファでお伝えすると、産業保健的な対応の幅がものすごく広がっているという話に加えて、健康経営にも各企業が対応されています。その中に産業医や保健師の方々がいて、中心的な役割を果たさなければいけない状況にあると考えます。今までの個別の対応に加えて、組織の業績やパフォーマンスに対しての貢献が求められてきています。
ストレスチェックの中にプレゼンティズム(※)を加えたり、包括的なウェルビーイングを測りたいというお問合せもいただきます。そこをどう測っていくか、どう活用してパフォーマンス向上に結びつけるかという部分が、先生方や保健師の方々に求められています。
役割が産業保健に加えて経営課題への取り組みという面が増えていると感じます。
※プレゼンティズム
心身に何らかの問題を抱えながらも出勤することで十分なパフォーマンスを発揮できない状態。
ーー働き方改革、ハラスメント、コロナ禍でのリモート勤務という要因も相まって、人事の方や現場の負担感が増えたり、健康経営などの観点からも役割や対応が多様化していることが分かりました。
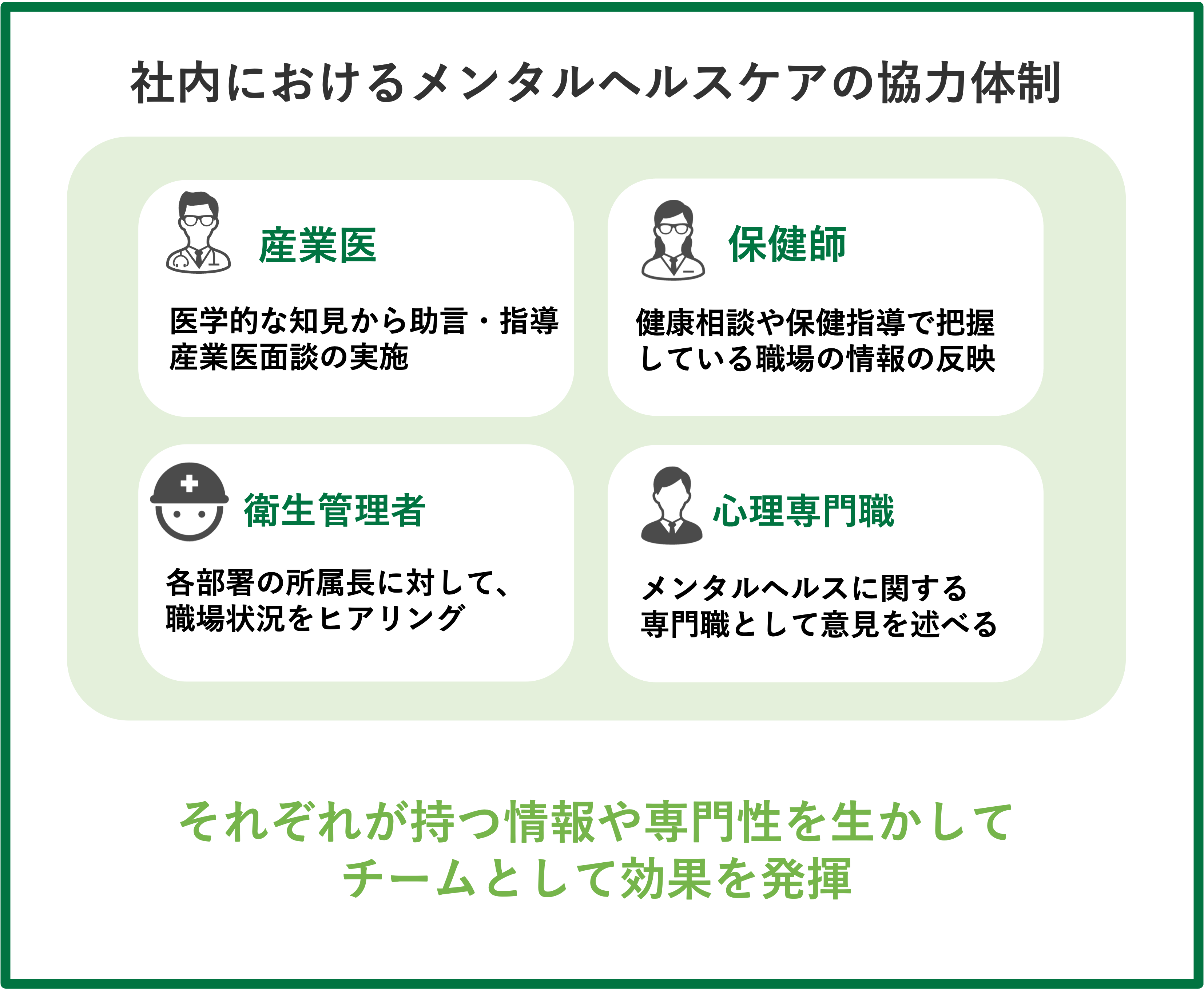
事例①面接指導が必要な労働者を衛生管理者・人事労務担当者・産業医間で共有
ーーここからは、産業保健チームによる課題解決事例に関するディスカッションに入っていきます。
1つ目の事例は、面接指導が必要な労働者に関する、衛生管理者・人事・産業医間での共有です。
1か月の時間外・休日労働が80時間を超え、且つ産業医面談の申出を行った労働者に対してしか産業医面談ができておらず、うつ病を理由に休職した長時間労働者の健康状態を確認できていなかった背景があり、面談の体制を見直した事例です。
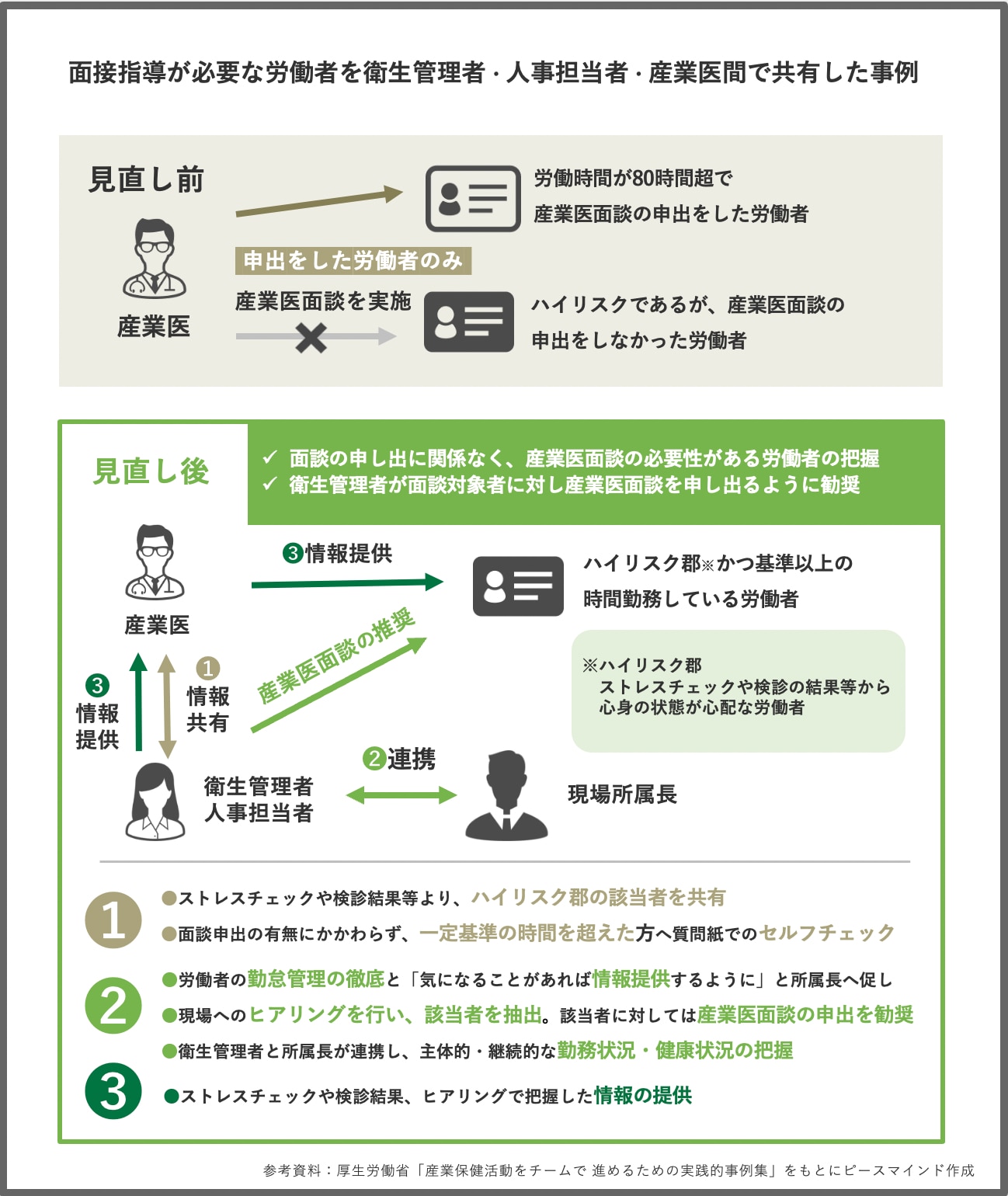
吉野:衛生管理者、人事担当者などの関与が強化されて機能したことで、体制的に良くなっています。一方で、体制の強化によって関係者の方々の業務の負担が増えているという印象を受けました。
対応の一番のポイントは、自発的に面談を申し込まない方々に対して、アプローチをする体制をとれた点です。共通の運用する尺度や判断基準を設け、運用していくことがポイントなのかなと感じます。
山越:これはすごくわかりますね。産業医だけに長時間労働者の面談を任せてしまうと、希望者のみになってしまう傾向があるんですよね。会社としては体調不良や健康を害する前に、介入しておきたいと思います。そういう意味で、現場の上長や衛生管理者のスクリーニングが入ってくる点がとてもいいなと感じます。
また、必ずしも長時間労働だからメンタルヘルス不調になるわけではないですが、EAPの方にもアドバイスをいただけるといいですね。
労働者の睡眠、食欲、仕事への意欲等を現場の上長などにヒアリングしてもらったり、労働者に対してのセルフチェックを実施することで、長時間労働の中でも危険度の高い方を積極的に産業医に繋げることが期待できます。
後藤:どうやってスクリーニングするか、自発性に任せず促していくかという観点で、現場の管理職がキーパーソンになります。どのタイミングで動いていくか、どうやって速やかにエスカレーションしていくかという教育や体制、サポートは重要です。
玉井:みなさんがおっしゃる通り、現場の所属長が関係図に含まれることが、重要です。
我々EAPの中でも、労働者本人が申し込む自主相談と連携を取りながら行う紹介相談の2つあります。相談後には現場の所属長がキーパーソンになってフォローアップをすることが効果的な対応となります。この事例も同じようなモデルとして見ることができ、効果的な体制であると考えます。
ーー現場の所属長がキーマンになってきているという点で、現場の所属長の方が担う役割について難しさもあるかと思います。この辺りをフォローする仕組みは、あるのでしょうか?
後藤:活用できる仕組みの一つとして、各企業において管理職向けの研修があると思います。研修の中に「どういう判断基準なのか」「管理職の役割として、業務面だけでなく、健康面をどのようにマネジメントするか」といった視点を取り入れておくと、キーマンである所属長がご自身で判断・対応できるようになります。
研修で理解したつもりでも、いざ部下が休みがちになり、パフォーマンスも低下している状況を目の前にすると、管理職側も不安になり、”病気ではないか””何と声をかければよいか”と対応に困ってしまうことはよくあります。
そのような場合、EAPでは、管理職が二の足を踏んでしまう状況を確認したり、病気かどうかではなく「パフォーマンス、勤怠の部分」に焦点をあて、悪くなっている部分を指摘したり、改善するための方法を一緒に検討することが管理職の役割であることを再確認したりします(いわゆる疾病性と事例性)。その後の対応状況についてのフォローもEAPで行っています。
山越:管理職のマネジメントの中に部下の健康管理を入れつつ、疾病性と事例性に分け、疾病性に関しては産業医側に相談してくださいということを伝えています。管理職の方が疾病性に集中しすぎると、部下との関係性が難しくなることもあります。
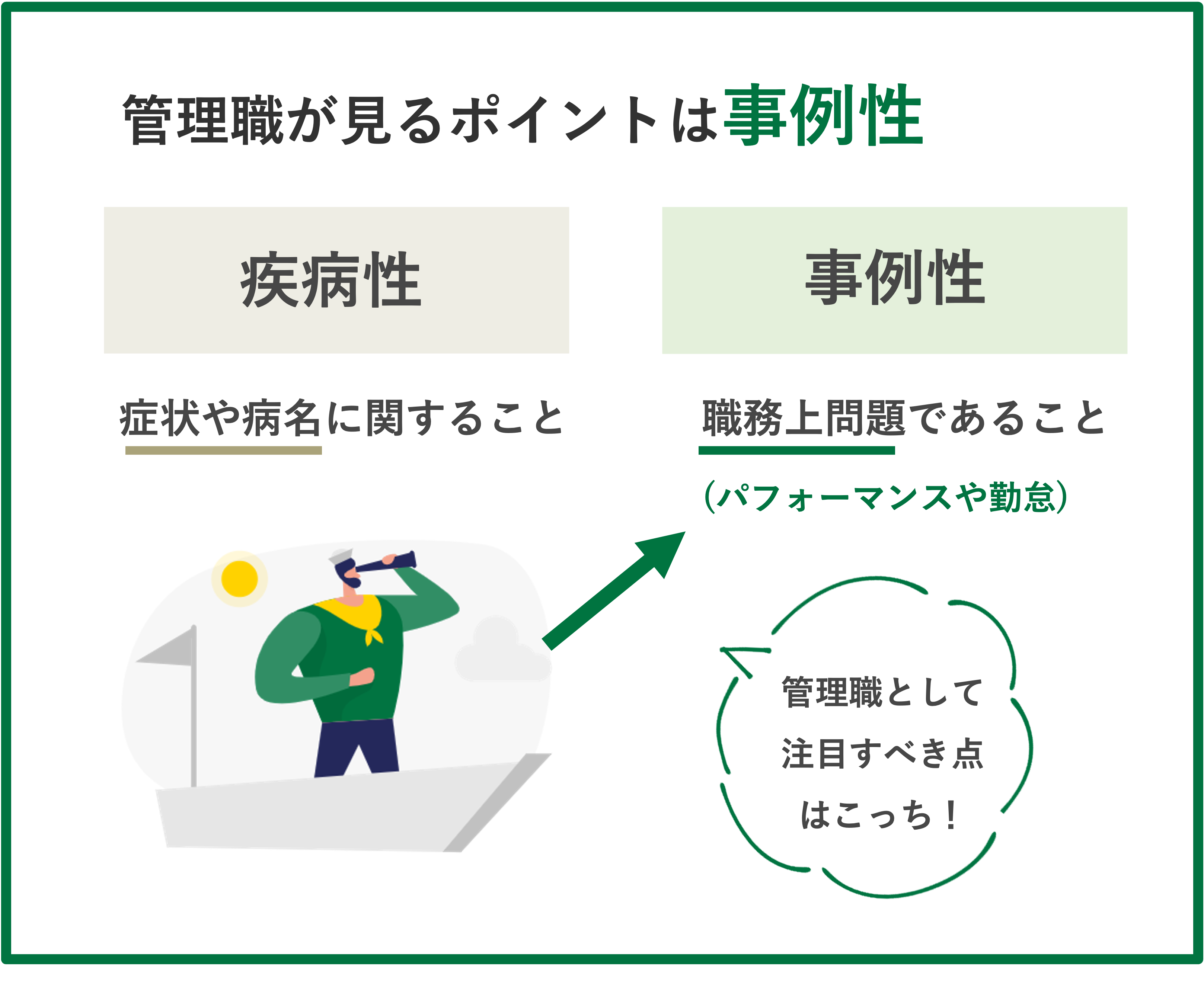
OJT的な意味で、長時間労働やメンタルヘルス不調、健康、体調などにおいて問題が出たときに、積極的に上司を呼び出すこともあります。そこで「日々どういうポイントで、部下の方をみたらいいか」ということや「どういう仕事の振り方をしたらいい?」などのアドバイスやフィードバックをしていきます。
産業医なので具体的な業務は分からないこともありますが「今までの業務量が10くらいなら、7くらいにしてください」や「こういった業務内容が辛いようです」といったフィードバックを上司の方へ直接していく中で、ラインケア研修の内容が染み込んでいき、管理職の方々の納得感が出てくるようです。そういうことを2〜3年やっていくと、現場のマネジメントがよくなったということを経験しています。
事例②ストレスチェックの集団分析結果を職場と共有
ーー2つ目の事例は、ストレスチェックの集団分析結果の職場との共有についてです。
ストレスチェックを実施していたものの、職場改善に繋げられていなかったという背景がありました。課題への対応として、ストレスチェック実施後に職場環境改善検討会をつかって、改善行動につなげていくというものでした。
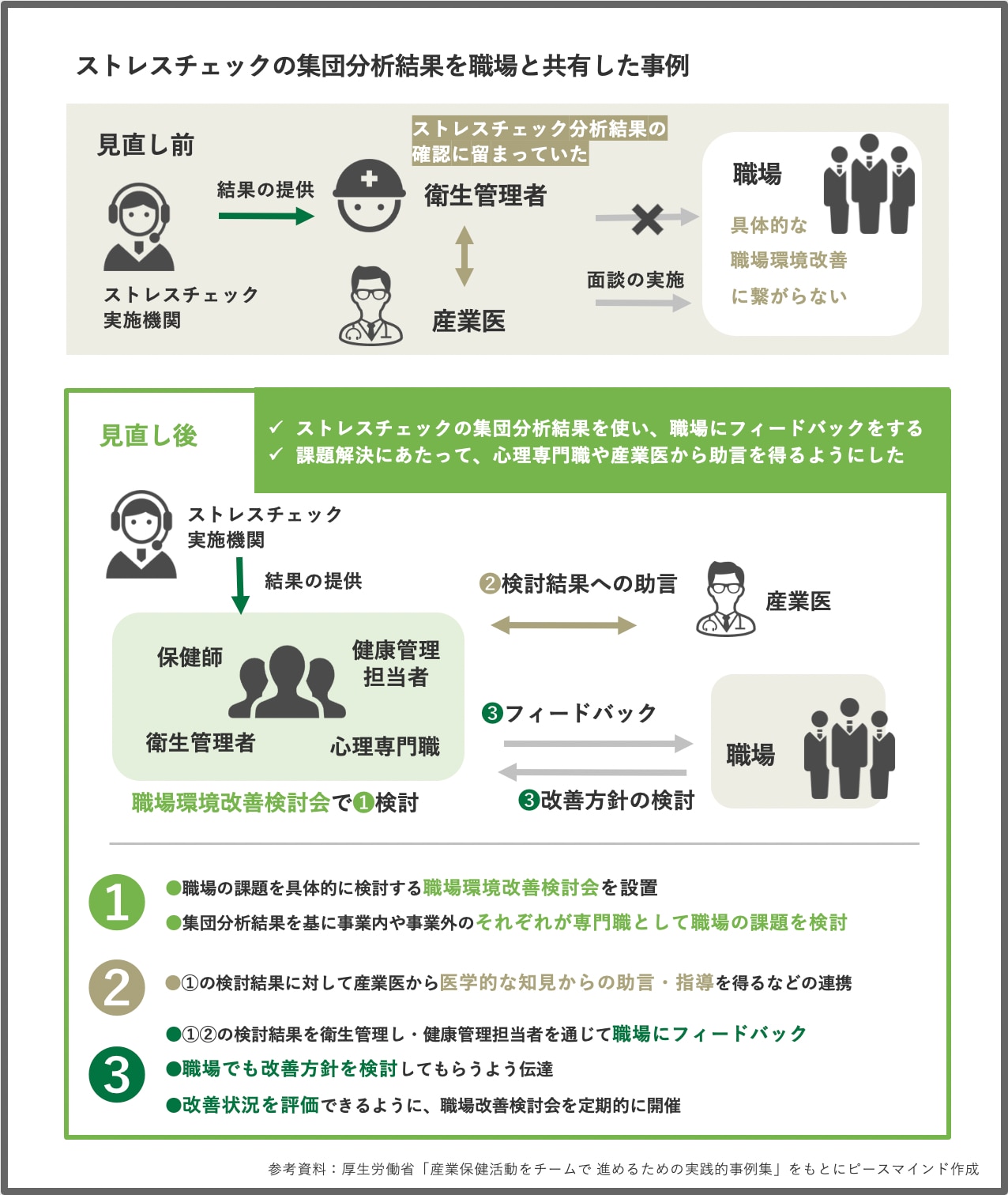
この事例に関して良かったポイント、感想などをいただけたらなと思います。
玉井:見直し前の義務対応の範疇でストレスチェックを始めるというのは、わりとスタンダードな例かと思います。ストレスチェックが形骸化していたり、どうストレスチェックで課題を拾っていくかなど、事前の検討がされないまま進んでしまうと、活用がなかなかされないことがあります。
検討会という体制が構築されていれば、日常的に職場の課題が語られていきます。「ストレスチェックをどう使っていこうか」という話ができるため、ストレスチェックがより活用されやすい体制が作られると思います。
吉野:玉井さんとまったく同感です。
プラスすると、事例のポイントは専門職と連携をして職場環境改善に取り組む体制や役割分担を作った点ですね。全体を巻き込んで、集団分析結果の活用や組織分析という部分で、専門職がそれぞれの視点での意見を言う点が重要です。
専門性については、他社事例やノウハウなどの情報提供を行う我々EAPのような外部サービスを活用してもいい領域かとも思いました。我々も様々な企業から、集団分析を活かした職場改善、プラン・実施・フォローアップについて質問を受けることがよくあります。
山越:ストレスチェックが始まった当初は「正直、法律で義務化されたからやりましょう」というかたちが多かったので、コスト面を気にしたり、やりっぱなしになっている企業も多かったのかなと思います。しかしながら、最近は「ストレスチェックの集団分析結果を何かに使えるのでは?」と思う企業、特に経営層の方々が増えています。職場環境改善検討会に繋げられる会社もありますね。
ぜひ産業医の立場として、ストレスチェックの集団分析結果を考察し、必要に応じてフィードバックしたいと思っています。このため「この検討会に出させてほしい」と言いたいくらいですが、時間的な制約もあって、なかなか通らないことがほとんどですね。
集団分析結果について、産業医だけでフィードバックするよりは、保健師や人事の方がいらっしゃると「この部署は残業が多くなかったけど、高ストレス者がたくさんいるんです。何か他の要因があるかもしれません。」など、より現場に近いアドバイスができるんじゃないかと考えています。
吉野:ストレスチェック結果のみを活用していくやり方もありますが、企業側が持っている他のデータも踏まえて、課題を洗い出していくことが重要かなと思います。
機微な情報も含めて、産業医の方が持つデータに触れる機会にもなります。先生方にハブになっていただき、課題に対するアドバイスをいただくことが重要ですし、EAPの立場からもそういった連携ができるといいなと思います。
山越:確かに産業医がハブなんですが、一人ができることにも限界があるんですね。そこに上司や人事、保健師、心理職の方、EAPの方がいると心強いですね。産業医ひとりでは限界があると思うので、うまく連携してやっていければなと思いますね。
ストレスチェックに限らず、私が産業医面談をするときは、会社の組織図を用意してくださいと言っています。今日面談する方が、どの部署で、誰が上司で、どんな業務をしているかなどを分かった上で産業医面談をするように心がけています。
その上で、必要があるなと感じたときには、上司、人事、保健師と打合せすることもあります。
ーーチームとしてそれぞれの専門性を活かして効果を発揮していくと言う部分が大事なんですね。
吉野:キーワードは「いかに連携するか」「どう役割分担するか」だと思いますね。
玉井:さまざまな役割をもった方が職場にいても、それぞれが自分の仕事をするだけでは上手くいかないと思うので、うまくコーディネートする役割の方が必要で、経営課題、人事課題などを関連づけて議論できる状態が望ましいです。
ここまでいく企業は少ないかもしれませんが、健康経営、ウェルビーング、メンタルヘルスという大きなテーマが、徐々に経営課題として明確に据えられつつあり、一人ひとりが別々に取り組むのではなく、共通の課題意識を持ちながら役割を果たして行こうという機運が高まっていると思います。
ーー職場環境改善検討会で、それぞれの専門性を活用しながらという点で「コーディネイトの役割が必要」ということが出ました。専門職の方々が集まるたけで、うまく機能するのかということに疑問があります。より効果的に連携を進めていくポイントについて、ご意見をいただけますでしょうか?
玉井:経営課題や人事課題にどう結びついているかを知り、そこを検討会で担う、というコミットメントが必要になります。
とにかくストレスチェックで見えてきた課題をどうにかしようではなく、もともとある経営課題、人事課題をどう解決していくかという流れを作っていきます。
またコーディネイト役をどう据えるのかという点は、なかなか簡単ではないと思います。産業医の先生に担ってもらいながら、事務的な部分は人事部が行い、場合によってはEAPコンサルタントが一部分役割を担うなど、役割が事前に明確になっていると良いと思います。
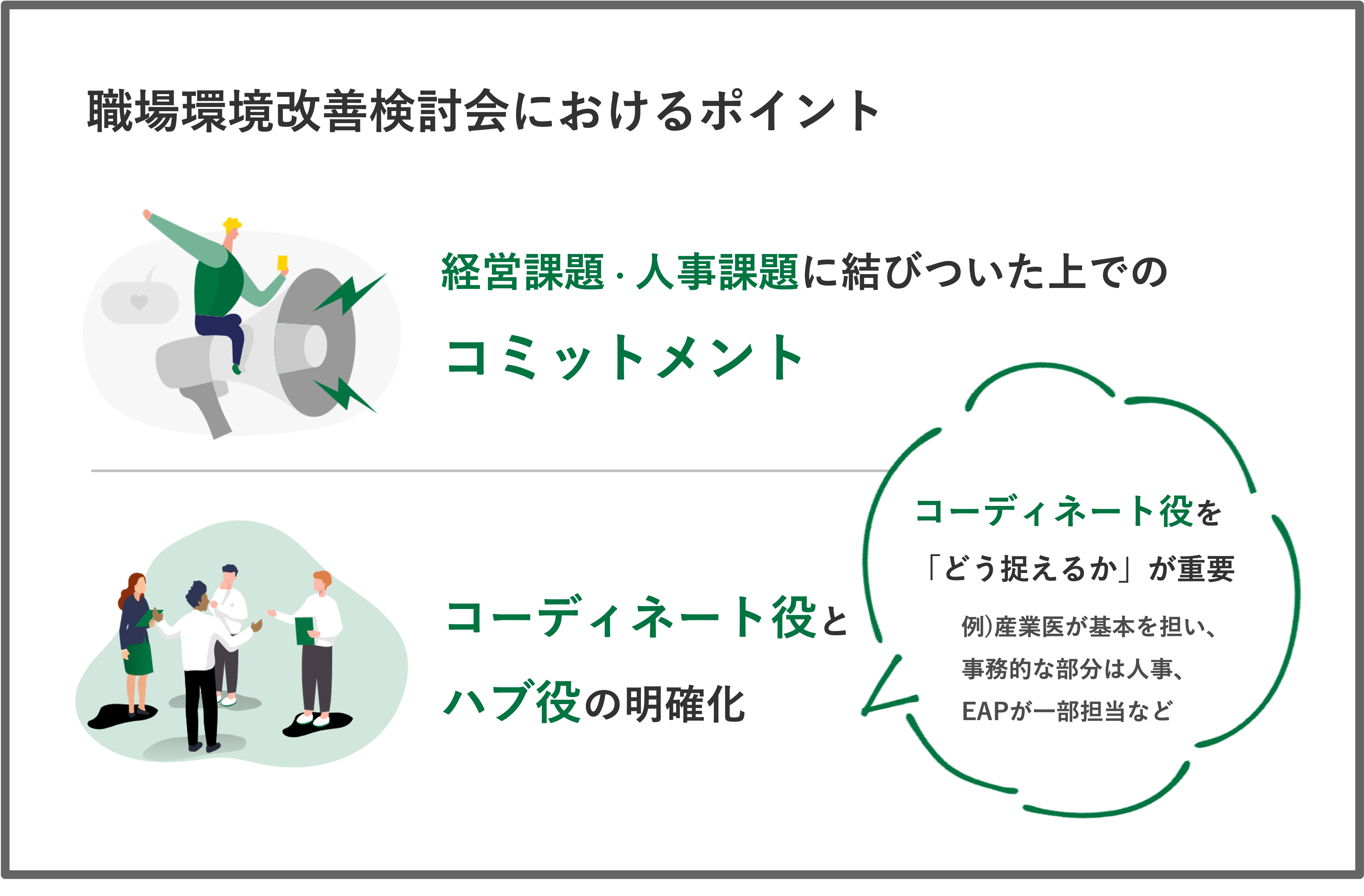
ーー経営課題と結びついた上でのコミットメント、誰がイニシアチブを取っていくかといった点がポイントですね。
吉野:ハラスメントの課題でも同じですが、経営トップの方に明確に意思表明してもらう必要があります。その意思表明に基づいて体制が作られますが、コーディネートはすごく難しいですね。産業医の先生が、コーディネート役をやられることもありますね。多くのケースでは、人事労務担当がハブになっていることが多い印象を受けます。
人事労務担当者の業務が増えてしまっていて、業務負担が過多になっていくという状況もあります。そういった場面では、EAPのような我々のサポートも貢献できる部分があると感じます。
ーー現場へのフィードバックについては、いかがでしょうか?
後藤:私たちコンサルティング部では、部門長や課長といった現場のマネジメント層にストレスチェックの結果をフィードバックして、どう活用していただくかということをお話しすることが多いです。
その際、所属長の方々にとっては「自分達の評価表を突きつけられた。」と感じられる方もいて、拒否反応が起こってしまうこともあります。所属長の方々が自分ごとととらえ、活用してもらえるよう、モチベーションのコントロールが大事だなと思います。
ストレスチェックの集団分析結果からは見えない現場の状況や、所属メンバーそれぞれの負荷状況などを知っているのはやはり所属長です。「この集団分析結果をみて、ご自身が捉えている現場の様子と乖離はないか。」など、集団分析結果を一つのツールとして活用しながら、改めて職場を捉え直し、対策を立てる取り組みを支援しています。
山越:ストレスチェックの集団分析結果のフィードバックで特に高ストレス者が多いときに、部門長を呼び出すと「自分の評価を突きつけられたようになる」っておっしゃる通りだと思います。
そういうときには、私自身もかなり慎重に言葉を選びながら話していました。「あなたの部署が悪いって言ってるわけではなく、思い当たるような最近の出来事はありましたか?」というようなことを聞いていました。
玉井:ストレスチェック義務化から6年以上になりますが、ダメなところを集合して研修する個別対応等のネガティブアプローチではなかなか上手くいかないんですよね。
前の事例でも管理職がキーパーソンということがありましたが、多くの会社で実施されている1on1を活用することができます。1on1をうまく活用して、健康にまつわるマネジメントや職場改善に取り組むヒントをお渡しする機会ですよだったり、よりうまくマネジメントができるようになるための機会ですよというような、ポジティブな側面をお伝えするような建付けにしています。
山越:職場を変えていくためには、ポジティブな言葉を選ぶことが大事です。また、ピースマインドのように知見を持っている会社のサービスを活用しながら進めていくことも、企業にとってはいいかもしれませんね。
事例③労働者の課題に応じて適切な専門職の連携
ーー最後の事例は、労働者の課題に応じた適切な専門職の連携についてです。
もともと有所見者全員に対して面談を出来ていなかった、労働者からの健康上の相談に対応出来ていなかったという課題がありました。
そこから一定の基準を設けて産業医が面談する部分と保健師が面談する部分を分けたり、面談の基準をクリアにするための指標を作った事例です。
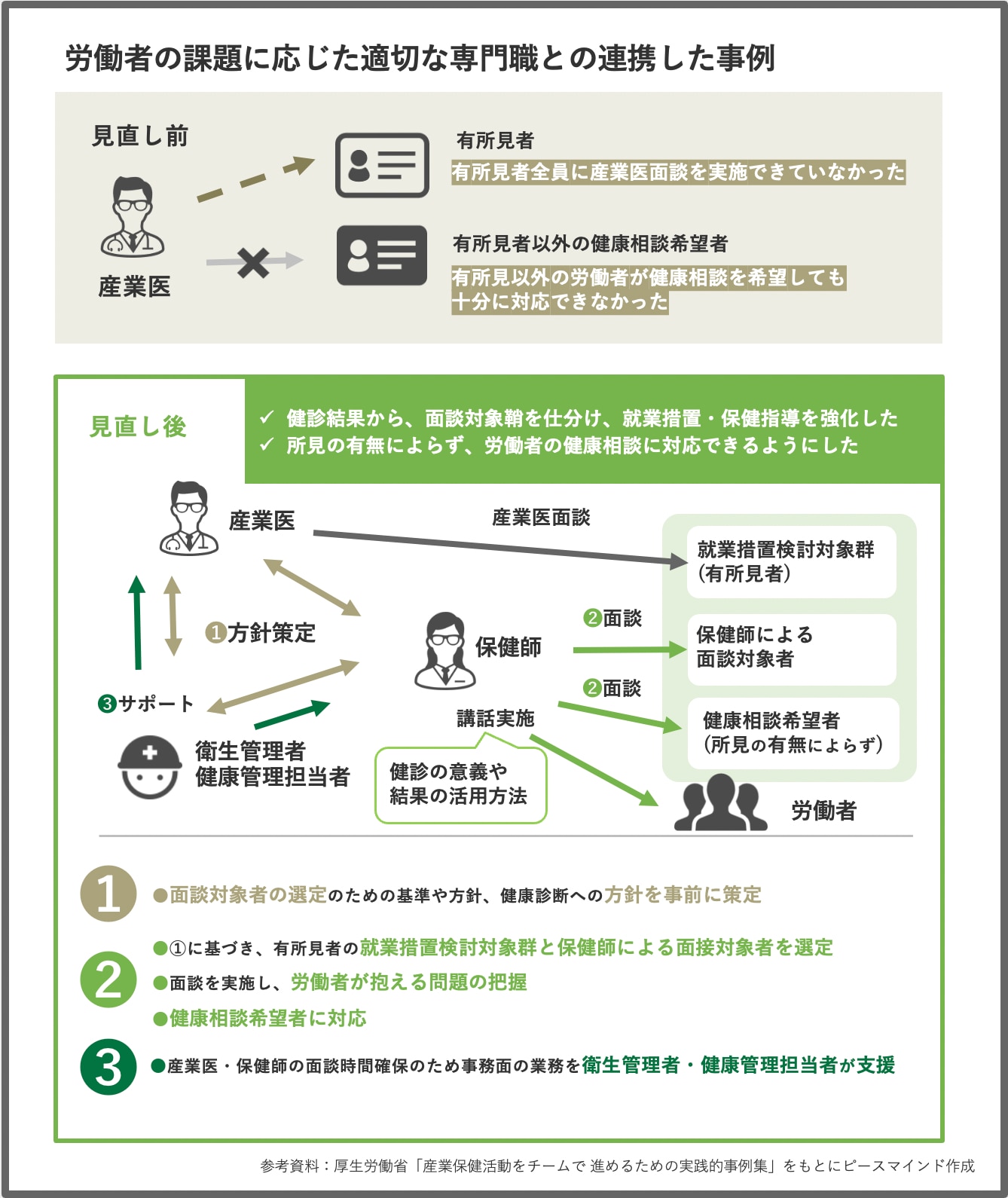
これまでの話の中でも、産業医の先生だけに全て任せることは出来ないということも出てきましたが、皆さまいかがでしょうか。
山越:定期健診に対して、産業医だけじゃなくて保健師も入れるという役割付けですよね。
ストレスチェックだったら、ケースによっては保健師の他、心理士も入れたチームを組んでやっていくことも考えられます。
見直し前の産業医だけの体制だと、緊急性の高い社員さんへの対応が優先してしまうんですよね。かけられるコストは有限なので、緊急度の高い方から対応ということになるのですが、そうすると非常に体調、メンタルの具合の悪い方だけに、もしくは、申告のあった人だけに対応する状態になってしまいます。
そういう状態では、一次予防や二次予防までいかないこともあります。私としては準緊急性の社員さんにフィジカル面は保健師、メンタル面は心理士にも介入していただき、すぐにではないけど必要な時点で産業医に繋げていただくと不調者を未然に防ぐことができると思います。
ーー健診結果で行くと、保健師さんがキーマンになっています。ストレスチェックの結果では、心理職の方がその役割を担うことに応用することは出来るのでしょうか。
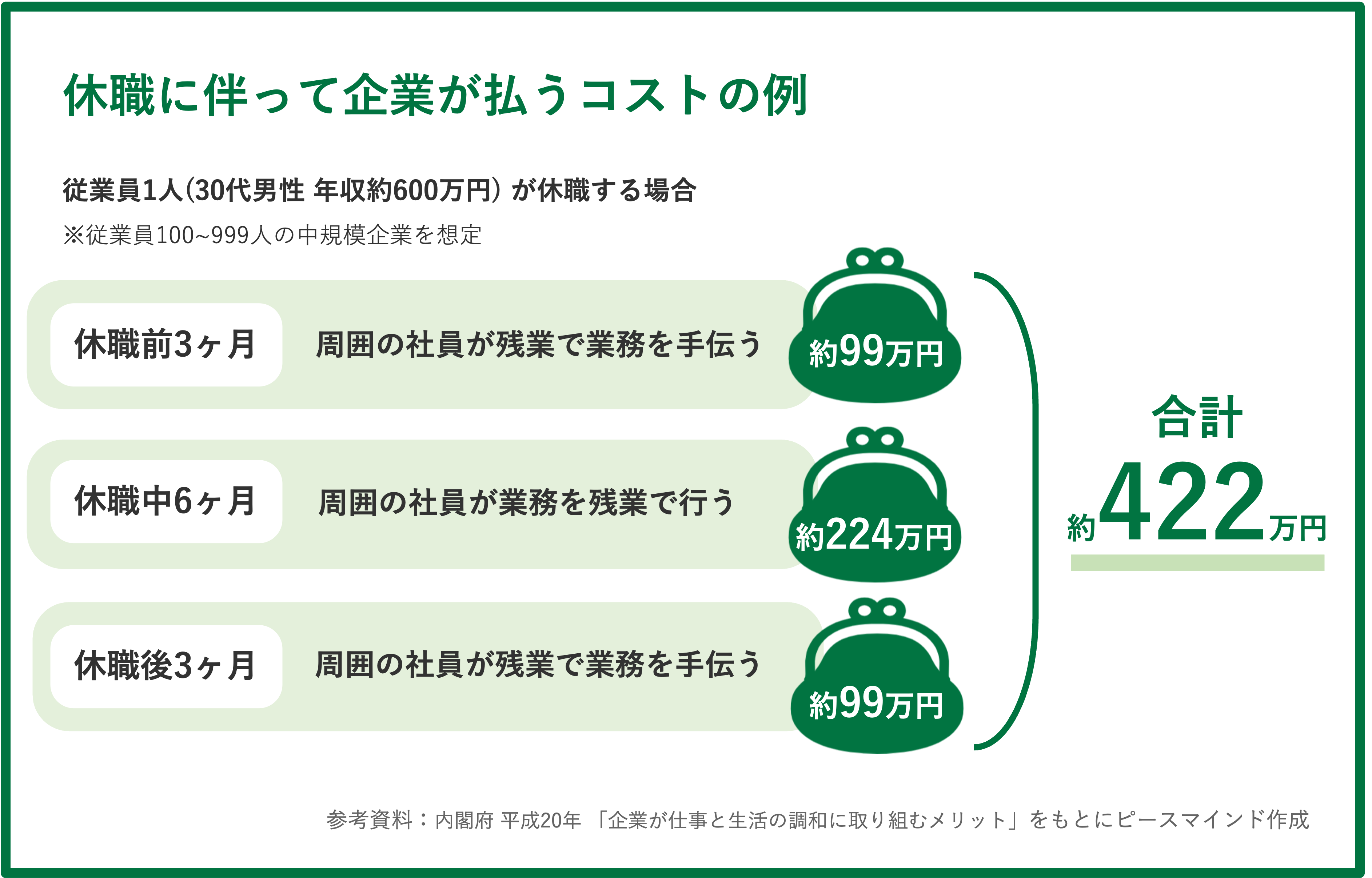
山越:高ストレス者の面談を行う方は産業医面談という形になりますが、問題が起きる前にいかに積極的にケアできるかによって、企業はコストを下げられるのではないかと考えています。
社員のメンタルヘルス不調によって休職者がでたり、周囲の負担、復職時の対応、その間の産業医面談や人事との調整などのコストが発生します(※2)。そこに至る前に心理士や保健師さんをいかに活用できるかがポイントです。
吉野:3つの事例に共通する部分でもありますが、コーディネートする体制構築や役割分担がすごく重要です。
その中でも特にコーディネート役とは別に司令塔が必要で、司令塔は産業医の先生方の大きな役割かもしれません。ただ、産業医といえども全ての業務を担えるわけではないので、いろんな業務を専門職や人事労務担当者に振っていただく、活用していただくということも必要なのではないかと思います。
玉井:別の視点かもしれないのですが、健康診断、ストレスチェックは定点観測として一定の効果があると思いますが、前後で心理士や産業医が定常的に見ていくという点が重要になります。
どうしても見切れなかったり、早期発見する難しさもあるので、昨今は定常的に見ていく点をデジタルで解決していくという方法もあります。
人ができる限界もあるので、パルスサーベイなどで補足したり、細かく見る方法や仕組みが今後求められていくと思います。
産業医、保健師、人事、管理職がやることが増えている中で、従業員一人ひとりが自律的にセルフケアをしていくことを支援するのも重要です。そういった部分をパルサーベイなどで補足したり、発見できるツールなども求められるのではと感じています。
ーーチームの強化という部分も大事ですが、産業保健の強化に投資をかけられない会社もあるので、デジタルも活用しながら効果的に進めていくという視点も大事なのかなと感じました。
吉野:リソースを追加できる企業もありますが、そうではない企業も多いので一つのツールとして、我々のような専門サービスを追加してもらうことも必要になります。産業保健や人事労務担当の皆さまの負担が大きくなったところを、我々が支えていくという部分で活用していただけると思っています。
後藤:先日産業医の皆さまとディスカッションをした際に、企業規模や常勤か非常勤かによって産業医の関わり方に濃淡があり、できることも変わってくるという話もありました。企業内でアウトソーシングが進んでいくと、産業医がどこのEAPサービスが入っているか知らない、EAPではどういうことができるのか分からない、といったことも発生しているようです。そうなると、産業医の先生が外部リソースを上手く活用することが難しくなります。
当社でもよくやっているのですが、関係者が一堂に会して、それぞれがどういうことが出来るかを情報共有して、役割分担をしていくことが大事です。
ーー自社が活用できるリソースを把握して見極めること、連携する前に産業医の先生に社内外のリソースを知っていただくことが重要ということですね。
山越:企業ごとの濃淡はあれど、産業保健を確立していくことは、安全配慮義務を履行していくことの1つになると思います。玉井さんもおっしゃっていましたが、産業医を含めた産業保健からのフォローも大事ですが、従業員一人ひとりの自立的なセルフケアも大事ですよね。
企業の安全配慮義務に対して、従業員の方々が自己保健義務(労働者が労務を提供していく上で、自分自身の健康について主体的に管理する義務)も重要になってきます。メンタルヘルス対応をしていく中で、産業医や心理職の方々が従業員の方に対して、知らず知らずのうちにセルフケアのポイントをアドバイスされているのではないかと思います。人事の方、上司の方、EAPの方として従業員をサポートすると共に、従業員の方が自分で自分をケアする力をつけていくことをフォローしていける体制があると良いですね。
まとめ
産業保健活動を効率的・効果的に進めるためには、産業保健に関わるメンバーがお互いの役割を理解し、それぞれの専門性を活かしながら連携していくことが重要です。社内だけで対応が難しいときは、EAPなど外部の専門機関を活用するとよいでしょう。
ピースマインドでは、産業医とEAPが連携して、メンタルヘルス対策の強化や産業保健業務の効率化をはかるサービスを提供しています。産業保健体制の拡充をご検討の際は、お気軽にお問い合わせください。
➤お役立ち資料のダウンロード「産業保健活動をチームで進めるための実践的事例集 」
産業保健サービス資料 | 資料ダウンロード | ピースマインド株式会社
参考文献
※1:厚生労働省 産業保健活動をチームで 進めるための実践的事例集
※2:独立行政法人労働政策研究・研修機構 平成24年 職場におけるメンタルヘルス対策に関する調査
対談者情報
山越 志保 医師/医学博士/総合内科専門医/呼吸器専門医・指導医/日本医師会認定産業医/労働衛生コンサルタント
玉井 敬一郎(ピースマインド株式会社 カスタマーサクセス本部 本部長)公認心理師/臨床心理士/国際EAPコンサルタント
後藤麻友(ピースマインド株式会社 サービス本部 コンサルティング部 部長)公認心理師/臨床心理士/国際EAPコンサルタント















